Cosa succede quando l'epatite B si risveglia durante una terapia immunosoppressiva?
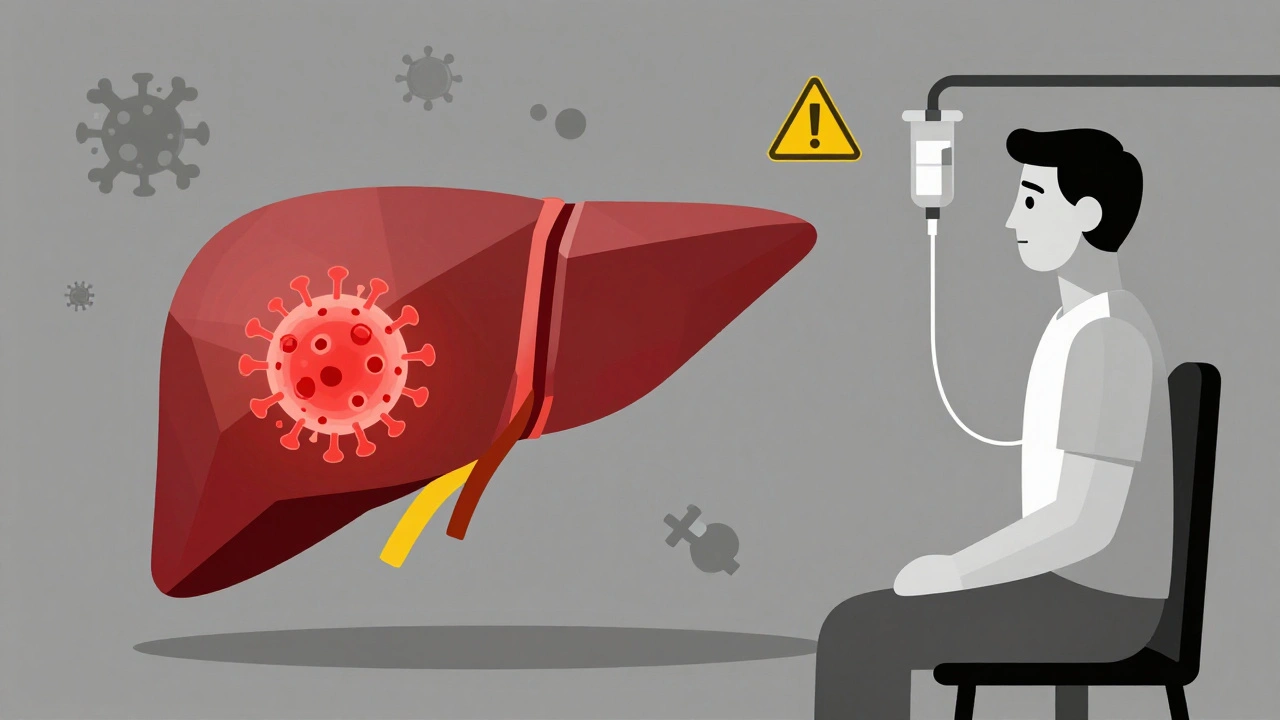
Immagina di essere in cura per un linfoma o un’artrite reumatoide. La tua terapia funziona bene, ma improvvisamente ti senti stanco, giallo, con il fegato che ti fa male. Non è un effetto collaterale della chemioterapia. È qualcosa di molto più pericoloso: la riattivazione dell’HBV. Questo non è un evento raro. È una minaccia silenziosa che può portare all’insufficienza epatica e alla morte, se non rilevata in tempo.
La riattivazione dell’epatite B virus (HBV) accade quando il sistema immunitario, indebolito da farmaci come i biologici o la chemioterapia, perde il controllo sul virus. Anche se hai superato l’infezione anni fa, il virus può nascondersi nel tuo fegato, inattivo, come un sonnambulo. Quando l’immunità cala, si risveglia. E quando si risveglia, può distruggere il fegato in poche settimane.
Chi è a rischio? Non solo i portatori attivi
Molti pensano che solo chi ha l’HBsAg positivo (cioè, chi ha un’infezione attiva) sia a rischio. È un errore pericoloso. Il vero pericolo riguarda due gruppi:
- HBsAg positivi: hanno il virus attivo nel sangue. Il rischio di riattivazione può arrivare fino all’81% se sottoposti a trapianto di midollo osseo o a terapie con anticorpi anti-CD20 come il rituximab.
- HBsAg negativi ma anti-HBc positivi: hanno superato l’infezione, ma il virus è ancora presente nel fegato in forma dormiente. Per loro, il rischio è più basso, ma non trascurabile: fino al 18% con chemioterapie aggressive o biologici potenti.
Un paziente con linfoma non controllato, che non è mai stato testato per l’HBV, può morire non per il cancro, ma per un’epatite fulminante causata da un virus che credeva di aver sconfitto anni prima.
Quali terapie scatenano la riattivazione?
Non tutti i farmaci immunosoppressivi sono uguali. Alcuni sono come un interruttore che accende il virus. Altri, invece, sono quasi sicuri.
Alto rischio (20-81%):
- Anticorpi anti-CD20: rituximab, ofatumumab - specialmente per linfomi. Il rischio arriva al 73% negli HBsAg positivi.
- Chemioterapia con antracicline: usate per il cancro al seno o al polmone.
- Trapianti di cellule staminali: 66% per autologhi, 81% per allogenici.
- Chemoembolizzazione transarteriosa (TACE) per il carcinoma epatocellulare: fino al 34%.
Media rischio (1-10%):
- Chemioterapia convenzionale senza corticosteroidi ad alte dosi.
- Inibitori del TNF-alfa: infliximab, adalimumab - usati per artrite e malattie infiammatorie intestinali.
- Inibitori della tirosina chinasi: ibrutinib per le leucemie.
Basso rischio (meno dell’1%):
- Terapie mirate non citotossiche.
- Radiotherapia: anche se il rischio è basso, può scatenare riattivazione in chi è anti-HBc positivo.
Un caso recente pubblicato su Hepatology ha mostrato che i farmaci a checkpoint immunitario (come i farmaci anti-PD-1) possono causare riattivazione in ben il 21% dei pazienti HBsAg positivi che non ricevono profilassi, anche se il loro DNA virale era indetectabile.

La profilassi: l’unica arma che funziona
La buona notizia? La riattivazione dell’HBV è quasi completamente evitabile. La cattiva notizia? Solo se fai lo screening prima di iniziare la terapia.
Le linee guida dell’AASLD e dell’EASL sono chiare: tutti i pazienti che devono iniziare una terapia immunosoppressiva devono essere testati per HBsAg e anti-HBc. Non ci sono eccezioni. Non importa se sei giovane, se non hai mai avuto sintomi, se vieni da un Paese a bassa incidenza. Testalo.
Se il test è positivo, la profilassi con antivirali è obbligatoria. I farmaci migliori sono:
- Tenofovir (tenofovir disoproxil o tenofovir alafenamide)
- Entecavir
Questi farmaci bloccano la replicazione del virus. Non li usi per curare l’epatite B, ma per impedire che si riprenda. Devono essere iniziati almeno una settimana prima della terapia immunosoppressiva e continuati per 6-12 mesi dopo la fine della terapia. Per i pazienti con alto rischio, come quelli sottoposti a trapianto, la profilassi può durare fino a 18 mesi.
Uno studio su 1.245 pazienti ha dimostrato che chi ha ricevuto entecavir ha avuto solo il 3,2% di riattivazione. Chi non l’ha preso? Il 48,7%. Una differenza abissale.
Perché molti pazienti muoiono lo stesso?
Perché le linee guida non vengono seguite. Un’indagine del 2020 ha rivelato che solo il 58% degli oncologi in cliniche private rispetta le raccomandazioni di screening. Negli ospedali universitari, il tasso sale all’89%. Ma nei centri minori? Molti non lo fanno. Perché?
- Manca la consapevolezza.
- Si pensa che il paziente non sia a rischio perché “è giovane” o “viene dall’Europa”.
- Il sistema non ha alert automatici nell’ambiente elettronico.
Un caso documentato: un uomo di 52 anni, diagnosticato con linfoma, ha iniziato il rituximab senza essere testato. Tre settimane dopo è morto per insufficienza epatica. L’autopsia ha rivelato un’epatite fulminante da HBV. Il virus era lì, in silenzio. Nessuno lo ha cercato.
Al contrario, l’Università della California a San Francisco ha ridotto i casi di riattivazione dal 12,3% al 1,7% in cinque anni, semplicemente aggiungendo un alert automatico nel sistema elettronico: “Prima di iniziare la chemioterapia, controllare HBsAg e anti-HBc”.
Il futuro: screening rapido e integrazione nei protocolli oncologici
Il mercato della diagnostica per l’HBV sta crescendo. Nel 2020 valeva 387 milioni di dollari. Nel 2027 dovrebbe raggiungere i 612 milioni. Perché? Perché i farmaci sono sempre più potenti, e con loro cresce il rischio.
La FDA ora richiede che tutti i farmaci immunosoppressivi abbiano un avviso chiaro sulla riattivazione dell’HBV. Roche e Abbott competono per il controllo del mercato dei test. Ma il vero cambiamento sta arrivando con i test rapidi: l’OraQuick HBV, un test da 20 minuti con un prelievo di sangue dal dito, potrebbe essere approvato entro la fine del 2023. Immagina di fare lo screening in sala d’attesa, prima di iniziare la chemioterapia.
Le aziende tecnologiche stanno integrando lo stato HBV nei profili genomici dei pazienti. Tempus Labs e Gilead Sciences hanno annunciato una partnership per includere l’HBV status nei rapporti di profiling oncologico. Non è più un test separato. È parte integrante della cura personalizzata.
Cosa devi fare ora?
Se sei un paziente che deve iniziare una terapia con biologici o chemioterapia:
- Chiedi esplicitamente di essere testato per HBsAg e anti-HBc. Non aspettare che te lo propongano.
- Se il test è positivo, chiedi di iniziare la profilassi con tenofovir o entecavir prima di iniziare la terapia.
- Assicurati che la profilassi duri almeno 6 mesi dopo la fine della terapia.
Se sei un medico:
- Implementa un protocollo standardizzato nel tuo studio o reparto.
- Usa gli alert elettronici per non dimenticare lo screening.
- Forma il tuo team: la gestione dell’HBV non è solo compito dell’epatologo. È responsabilità di oncologi, reumatologi, ematologi.
La riattivazione dell’HBV non è una malattia rara. È un errore evitabile. E ogni volta che non viene prevenuta, non è solo un caso clinico. È un fallimento del sistema.
Le linee guida in sintesi
Non c’è bisogno di ricordare tutto. Ecco cosa devi sapere:
- Chi deve essere testato? Tutti i pazienti che iniziano terapie immunosoppressive: chemioterapia, biologici, trapianti, corticosteroidi ad alte dosi.
- Cosa testare? HBsAg e anti-HBc. Se anti-HBc positivo e HBsAg negativo, controlla anche l’HBV DNA.
- Cosa fare se positivo? Iniziare tenofovir o entecavir prima della terapia. Continuare per 6-12 mesi dopo.
- Cosa fare se negativo? Nessuna profilassi necessaria. Ma monitora i livelli epatici durante la terapia, soprattutto se usi farmaci a checkpoint.
La profilassi non è un trattamento per l’epatite B. È un paracadute. E non si apre quando sei già in caduta libera. Si apre prima di saltare.
Anna Mestre
2.12.2025Ma chi se ne frega se uno ha l’HBV dormiente? Se sei un medico che non controlla, è colpa tua. Non è colpa del virus, è colpa di chi non fa il suo lavoro. E poi, perché dovrei preoccuparmi se sono italiano e non vengo da un paese "a rischio"? Ah, giusto, perché i virus non leggono i passaporti.
Francesca Ammaturo
3.12.2025Io ho una zia che ha avuto un linfoma e ha fatto tutto il trattamento senza testare l’HBV... eppure è viva! Ecco, io non ci credo che sia così pericoloso. Forse è un’allarmismo farmaceutico per vendere più test e più farmaci. Io mi fido di chi dice che "il corpo sa curarsi da solo". E poi, chi ha mai sentito parlare di HBV prima di questo post? 😅
massimiliano zacconi
4.12.2025Finalmente qualcuno che parla chiaro. Io lavoro in un ospedale e ogni mese vedo pazienti che partono con rituximab senza neanche un esame del sangue. È una vergogna. Ma sai cosa fa più paura? Che nessuno ne parla ai pazienti. Ti dicono "è normale sentirsi stanchi" e invece potresti morire per un virus che non sapevi di avere. Basta con i protocolli che esistono solo sulla carta.
Toni Alisson
5.12.2025Ma se il virus è dormiente, perché non lo lasciamo dormire? Non è un po’ come svegliare un orso per farlo combattere? Io ho fatto la chemio e non ho fatto il test, e sto benissimo. Forse la medicina moderna ha paura di non essere necessaria.
Davide Giudice
6.12.2025Questo post è un capolavoro. Semplice, chiaro, urgente. Ho condiviso con tutti i miei amici che stanno per iniziare terapie. Non è solo un problema medico, è un problema di cultura sanitaria. Se non ti controllano, controllati tu. Non aspettare che il sistema si svegli. Il tuo fegato non aspetta.
Patrizia Toti
6.12.2025Ho pianto leggendo questo. Mio padre è morto per un’epatite fulminante dopo una chemio. Nessuno gli ha mai chiesto se aveva avuto l’epatite da bambino. Era un contadino, non sapeva cosa fosse l’HBV. E ora, ogni volta che vedo un medico che non fa il test, mi viene da gridare. Per favore, non fate lo stesso errore.
Patrizia De Milito
7.12.2025Interessante. Ma non è un po’ troppo comodo per le aziende farmaceutiche? Test, profilassi, follow-up... un business milionario. E se il virus dormiente non fosse così pericoloso? E se la profilassi fosse più dannosa che utile? Chi ha studiato gli effetti a lungo termine del tenofovir su pazienti senza infezione attiva? Nessuno. Perché non si fa mai la controprova.
Paolo Pace
9.12.2025Io ho fatto il test perché ho fatto un trapianto e mi hanno detto di farlo. Ho preso l’entecavir e ho finito tutto. Non ho avuto problemi. Ma in giro ne ho visti tanti che non lo fanno e dicono "ma è inutile". Se ti salva la vita perché non farlo? Non è una scelta, è un obbligo. Punto.
Alessandro Seminati
11.12.2025Ho letto questo post tre volte. Ogni volta mi sento più in colpa. Sono un medico e non ho mai pensato che potesse succedere a uno dei miei pazienti. Ho sempre dato per scontato che fosse un problema dei paesi in via di sviluppo. Mi sbagliavo. Grazie per avermi aperto gli occhi. Ho appena modificato il protocollo del mio studio.
Simon Garth
11.12.2025La realtà è che i medici sono troppo occupati a fare i conti con le assicurazioni e le normative per preoccuparsi di un virus che dorme. E i pazienti? Sono troppo spaventati dalla chemio per chiedere di testare qualcosa che non sanno nemmeno cosa sia. E così il sistema va avanti così. Il tenofovir costa 5 euro al mese ma il test costa 50 e nessuno lo fa. Perché? Perché il profitto è più importante della vita. E la medicina moderna è diventata un’industria del timore.
Luca Massari
13.12.2025Se non lo fai, rischi. Se lo fai, sei al sicuro. Semplice. Non serve un dottore per capirlo. Fai il test. Prendi il farmaco. Finito. Non complicare le cose. La salute non è un’opinione.
riccardo casoli
13.12.2025La vera domanda non è "cosa succede se non lo testi?" ma "perché dobbiamo testare ogni singolo paziente come se fosse un crimine poter morire?" La medicina ha smesso di curare e ha iniziato a prevenire tutto, anche ciò che non è un pericolo reale. L’HBV dormiente è come un’ombra. Non fa male finché non lo inseguimi. E forse, in qualche caso, è meglio lasciarlo dormire.
Emanuele Bonucci
14.12.2025Ma chi ha detto che l’HBV è un problema? Io ho studiato in Germania e qui non fanno questi test. Eppure non muoiono tutti. Forse è un’invenzione americana per vendere farmaci. Noi italiani non siamo dei bambini da controllare. Se uno vuole morire, che muoia. Non siamo una nazione di pazienti da monitorare come pecore.
Ch Shahid Shabbir
15.12.2025Il commento di Patrizia Toti mi ha toccato profondamente. Mio padre è morto per lo stesso motivo. Non è un caso isolato. Ecco perché ho deciso di lavorare nel campo della medicina di precisione. Il test per l’HBV non è un optional. È un diritto. E se il sistema non lo garantisce, dobbiamo costringerlo a farlo. Non per paura. Per rispetto.